1 谁来购买医疗卫生服务?
“购买医疗卫生服务”是近年来比较流行的词。我们经常可以从财政部门或医疗保险部门听到,政府用财政预算拨款支持卫生事业,包括对医院和卫生机构的基本建设投入、提供编制范围内卫生人员的薪酬工资和福利待遇等,与此同时,直接为百姓提供公共卫生服务。在健康保险覆盖的国家,医疗保险机构将参保者的保险金集中起来,通过健康保险制度为居民提供医疗、预防、康复、临终关怀、健康促进、健康信息等服务,通过互助共济,使患者免除因患病造成的财务风险,防止因病致贫。这样,政府或医疗保险部门就成了医疗卫生服务的购买方(Purchaser),此外,在医疗卫生服务三方关系中,还有需求方和供给方,前者是指患者和其他消费者 (Demander),后者是指医院和医生(Provider)。从药品系统来讲,药品企业和经销商也可以认为是供给方,这时医生作为患者的代理人,与患者共同成为需求方。
2 购买什么样的医疗卫生服务?
国家财政购买公共产品,特别是公共卫生服务、预防保健和应急任务,包括计划免疫、疾病流行后的应急接种、主要传染病的免费治疗、重症精神性疾病、疾病筛检、计划生育和常见慢性病的防治;其次是各类健康管理工作,包括儿童保健、孕产妇保健、老年保健、中医药健康管理。医疗保险部门购买的医疗服务,包括基本医疗的门诊、急诊、住院服务、康复、护理、急救、处方药品、医用耗材、诊断、影像检查、手术等。不同产品的财政事权和支出责任不同(见表1)。

2.1 什么是有价值的医疗卫生服务?
“价值”是指在医疗卫生服务过程中投入的成本与获得的健康结果的比值。对患者而言,短期治疗费用的投入可以立即看到治疗的效果,如症状改善、病情好转、痊愈、生活质量改善抑或死亡。有的疾病或健康可能需要全生命周期的投入。价值的公式如下:

以价值为基础的卫生保健(value-based health care)是根据患者总的支付成本获得一组健康的结果,即通过全生命周期的保健,实现对患者的价值。价值在卫生系统中的体现是以人为中心(people-centered) 提供质量、安全、有效、及时、公平、效率的服务。
2017年美国提出了广义价值框架(broad value framework)的理念,即成本和临床结果的关系,这是核心的价值指标。成本应包括直接成本、间接成本、节约的成本(saving cost)、净成本。而临床结果包括健康产出、治疗效果、与其他治疗方法的比较效果。最常用的指标是增量成本效果的比值(ICER值)。用质量调整生命年(QALY)的阈值表示。英国国家卫生与临床优化研究所(NICE)提出,一个QALY值在2万~3万英镑是可取的;美国则认为,通常一个QALY值在5万美元以内是好的。这些QALY的价值代表着社会的支付意愿,是健康的机会成本或净健康的效益。
除了成本和结果核心价值指标外,还有其他很多要素指标可以参考。
(1)公平性(equity),包括不同群体、不同患者对基本药物、创新药物和罕见病孤儿药的可及性和可负担性。
(2)希望价值(value of hope),指新技术、创新药物的出现给患者治疗带来了新的希望,患者对新技术、创新药物的支付意愿会提高。
(3)知识价值 (value of knowledge),指创新药物的出现降低了治疗的不确定性,提高了精准医疗的水平。
(4)保险价值(Value of insurance),新技术或创新药如果能被医疗保险报销或补偿,就可提供疾病和财务风险的保护。
(5)科学溢价(scientific spillovers),指新技术不仅能提高患者的健康,而且能促进未来科技的发展。
(6)依从性(adherence),与剂量和疗法有关,口服抑或注射制剂均能直接影响患者的依从性,降低成本和提高疗效。
(7)选项价值(real option value),通过提高生存几率和生活质量来影响QALY,有利于发展未来的新技术。
(8)效用价值(QALY),指购买高性价比的医疗卫生服务。此外,还有选择性、疾病的严重程度、对社会生产力的影响等,均可认为是影响价值的因素。
卫生技术评估(HTA)在评价干预措施时,还要考虑不同技术的特征、安全性、成本、经济性、对患者个人的影响、社会价值、伦理、立法等。
2.2 价值如何衡量?
当前测定价值的QALY标准已不能满足创新技术发展的需要,例如很多新的抗肿瘤药物、治疗罕见病的孤儿药、免疫治疗等,价格昂贵,有的甚至需要终生治疗,因此有必要提高QALY 的阈值标准。
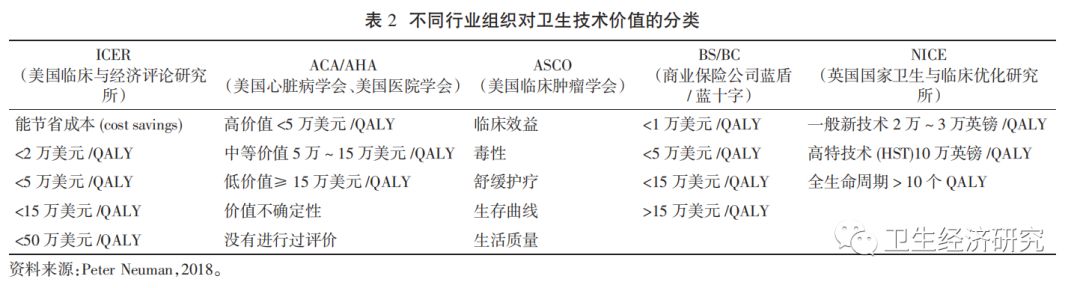
美国临床与经济评论研究所(ICER) 将QALY的经济学评价标准分为5类,美国心脏病和医院管理协会(ACA/AHA)则将其分为高价值、中等价值、低价值三类;英国NICE也修改了原来的标准,增加了对高特技术的标准,将一个QALY值提高到10万英镑,如果全生命周期需要使用一个新技术或创新药,QALY的阈值可以提高到按10个QALY值来计算(见表2)。
3 如何购买医疗卫生服务?
政府和医疗保险部门不仅要扮演购买者的角色,还要确保购买的医疗卫生服务物有所值。要实现用最小的成本购买最具效果的医疗卫生服务,就要从战略的高度来优先购买高性价比的医疗卫生服务,使有限的医疗卫生资源发挥最大的健康效果。例如通过药品招标采购、批量采购、价格谈判、调整医疗服务价格,利用市场机制有选择地购买,这就是通常所讲的战略购买(strategic purchasing)的意义。政府可利用中央与地方财政事权、医疗保险部门可利用筹集的保险基金发挥购买者的作用。利用不同的支付方式,例如按项目(FFS) 的事后支付,或以总额预算、病例组合 (DRGs)和按服务人数的前瞻性支付,或按治疗疾病的性质打包支付,购买高质量、以价值为基础(value-based)的医疗卫生服务。
4 购买医疗卫生服务面临的挑战
医疗保险的购买受到覆盖面和筹资的影响,全民健康覆盖,首先需要全民医保覆盖。目前个人账户的门诊制度已显现出大量医保资金的沉淀、缺乏互助共济的弊端,建立门诊统筹和以家庭为单位的全民医疗保险制度是未来的改革方向。通过商业医疗保险、建立多渠道的保险筹资是缓解医保资金负担和可持续性发展的重要途径。其次需要做好新项目新技术的评估、立项工作,完善医疗服务和药品的定价、采购和供应机制。
优化卫生系统绩效具有“三重目标”:一是减少人均医疗费用,二是改善患者就诊体验,三是改善人群健康。在建立分级诊疗基础上,“以人为本”的一体化(整合性)医疗服务模式 (PCIC model) 已得到我国各级政府和人民群众的重视。其定义是“让病患、家属和所在社区共同参与诊疗服务,他们是卫生服务的受益人,同时也是参与者,服务体系要以人性化、一体化的方式,根据他们的需要和偏好提供服务”。一体化卫生服务是“包括健康促进、疾病预防、治疗和临终关怀等在内的各种医疗卫生服务的管理和服务提供整合在一起,根据健康需要,协调各级各类医疗卫生机构为病患提供终生连贯的服务”。
与此同时,还要提倡以患者为中心的多学科团队合作服务模式。例如以色列,丙肝治疗的模式就是采用多学科团队合作,以病患为中心,社区家庭医生和地区护士协调员为第一层,临床药师指导为第二层,胃肠道专家为第三层,最外围的第四层则是药品供应,包括药企代表、地区药师和药品批准中心。
近年来抗肿瘤药品的价格呈对数级数上涨。从FDA批准的每月治疗肿瘤药物的中位价格来看,从上世纪70年代到2010年后每隔5~10年呈一个对数(10倍)级数的增长(见图1)。

世界卫生组织(WHO)从2017年开始提倡公正定价(Fair Pricing)。Sarah Garner(2018)提出了公正定价的含义:卫生系统和患者个人均可承受的(affordability)价格。目前很多药企提倡“价值定价”,但价值定价在很多国家是不适用的,因为这里的“价值”不是指生命的货币价值,而是与已有药品相比的附加价值(added value)。WHO 认为,多方利益相关者的讨论是药物公正定价的第一步,重申“公正”定价并不意味着“低价”或“破产”价格,而是指可使药企有足够市场、激励药物研发和创新技术的普遍应用,政府可以发挥采购、量价合同和价格谈判的作用,病患在医疗保险补偿后有能力支付药费个人负担部分。
当前我国卫生改革面临的问题是供方诱导的服务需求急剧膨胀,卫生资源浪费严重;医疗技术创新、高价值药物处方对有限社会保险资源带来巨大的冲击;一体化(整合性)医疗服务和捆绑式支付方式尚未引起重视。取消药品和医用耗材加成后,缺乏从公共资源中引入新的补偿报销机制。随着医疗需求增加、成本上升、支出增长和公共融资有限,财政约束明显增加,政府补贴的可持续性问题值得重视。此外,如何更好地“三医联动”和将“健康融入各项政策”,也是需要不断探索的。
习近平总书记提出的以人民为中心的思想,就是强调医疗卫生服务必须以公平、质量、健康结果为基础。价值与可承受性是矛盾的两个方面,也是贯彻新时代“三医联动”的重要机制和纽带。财政方面要开展以结果为基础的卫生筹资,购买公共产品和预防保健服务;医疗保障部门要以价值为基础公正定价;卫生健康部门要以价值为基础提供医疗卫生服务;医药工业部门则应以价值为基础进行研究和开发。
作者简介:胡善联,上海市卫生和健康发展研究中心首席顾问,复旦大学公共卫生学院教授,博士生导师,在医疗保险、卫生系统绩效评价、流行病学及药物经济学等方面都有很高造诣。
